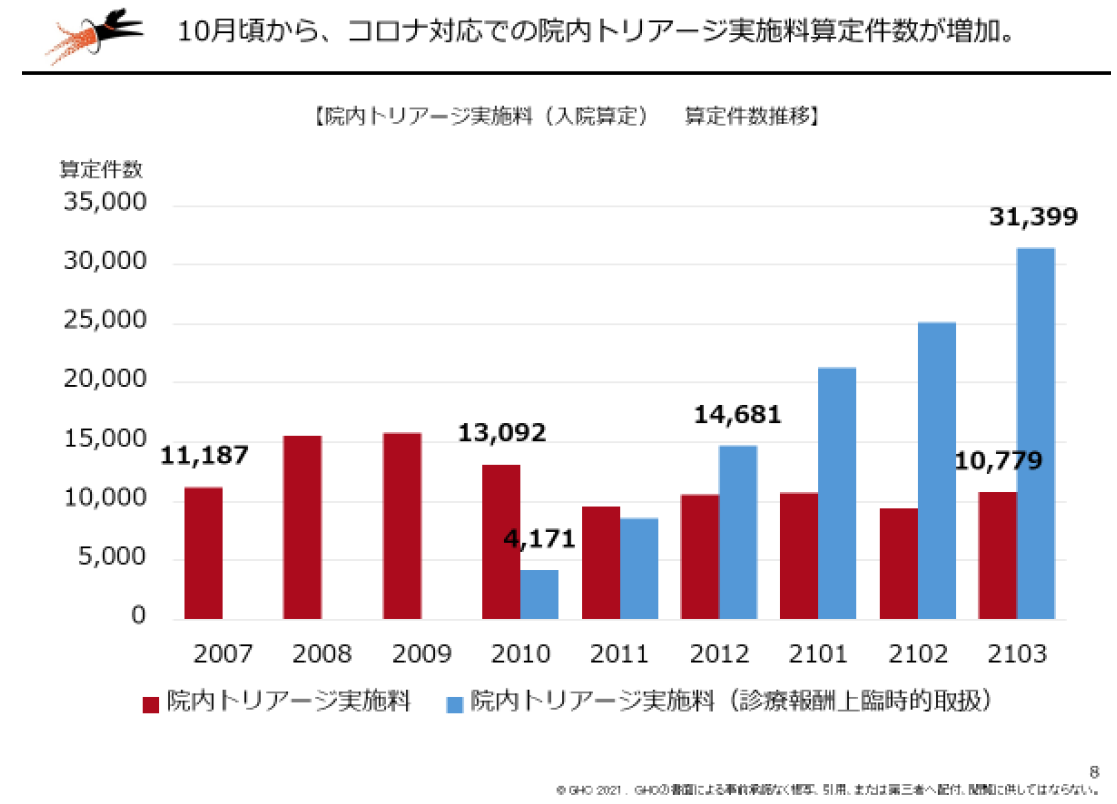
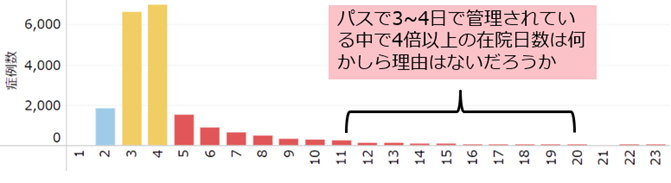
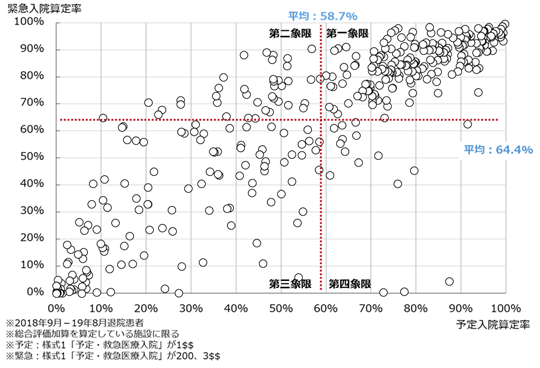
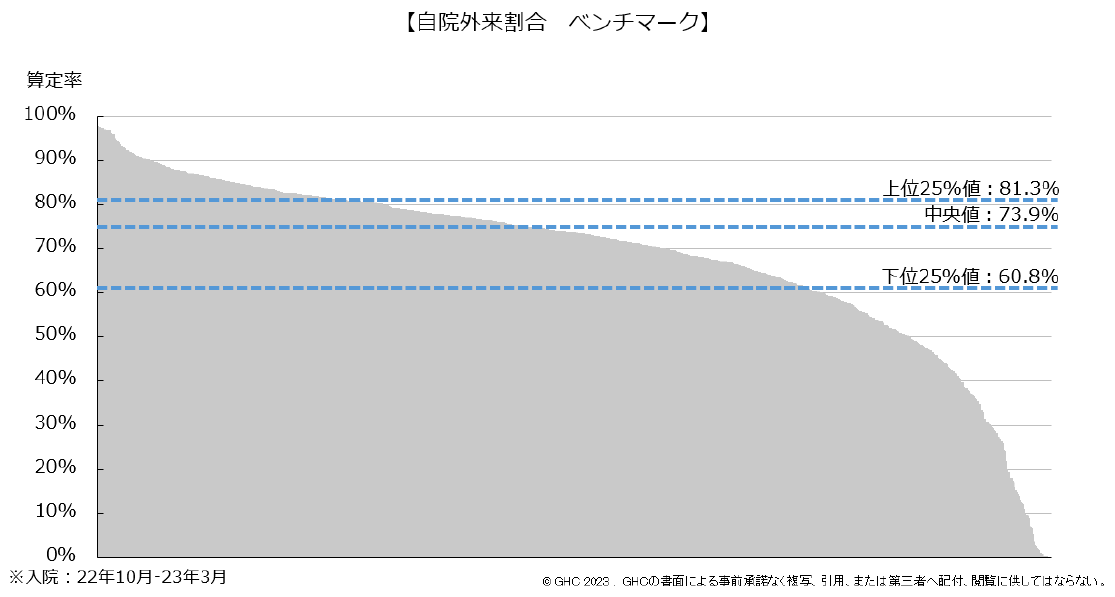
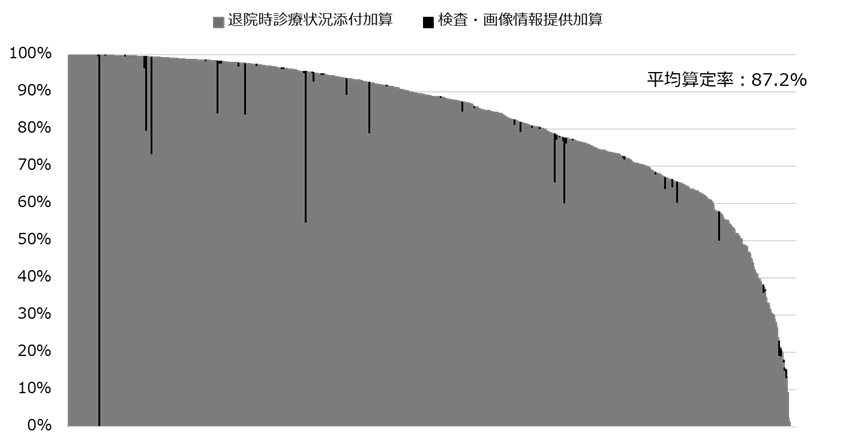
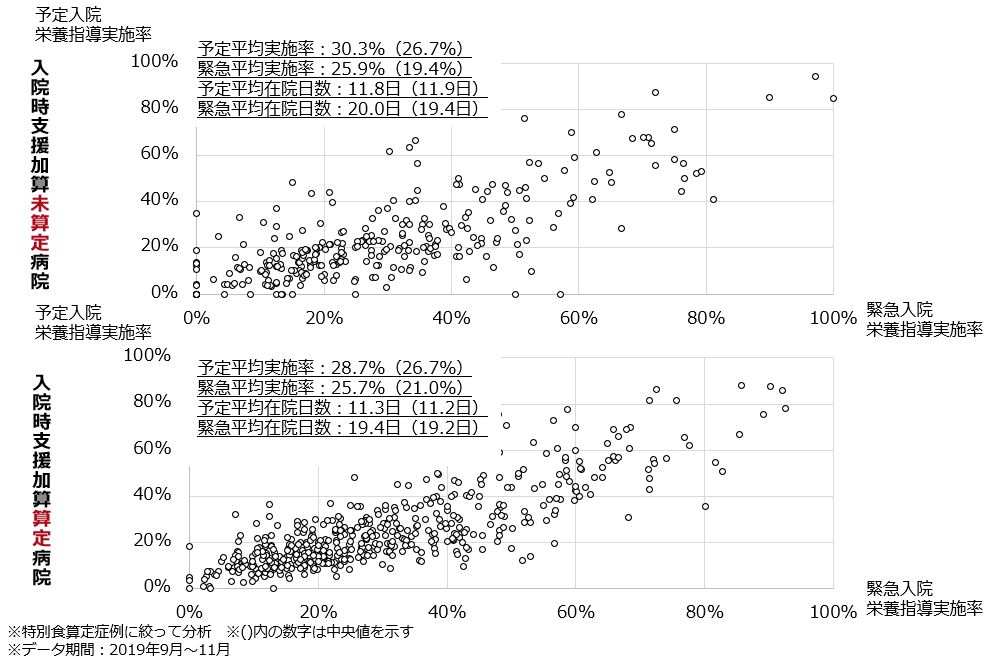
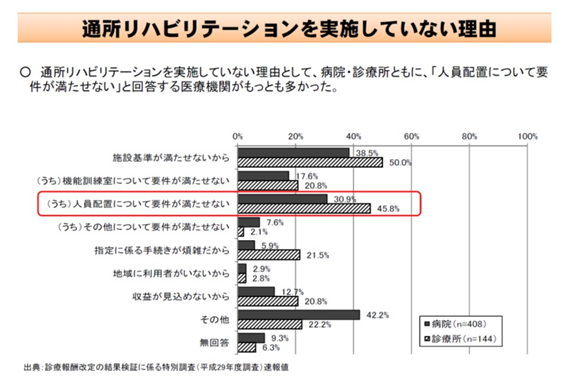
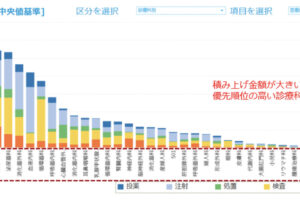
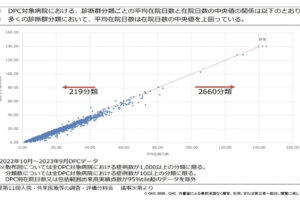
病院経営において、「入院1日単価」(以下、1日単価)は最も重要な経営指標の1つである。在院日数短縮という政策の流れを汲みながら収益増を目指すには、「1日あたり患者数」と「1日単価」の増加が欠かせないためだ。
そのため、自病院の1日単価を定期的に確認している病院は多いだろう。しかし、病院全体で見た場合の最適な1日単価がいくらなのか、貴院は明確な答えを持っているだろうか。一般的に急性期病院は6万円が最適な1日単価とされることが多いが、病床規模や疾患構成によって、必ずしも6万円が最適な単価であるとは限らない。
そこで今回のメディ・ウォッチ・ジャーナルでは、どんな疾患構成の病院であっても、自病院の最適な1日単価を判定できる分析ロジックを提案。そのロジックに基づき、会員病院すべての立ち位置が一目で分かるスライドを掲載する。
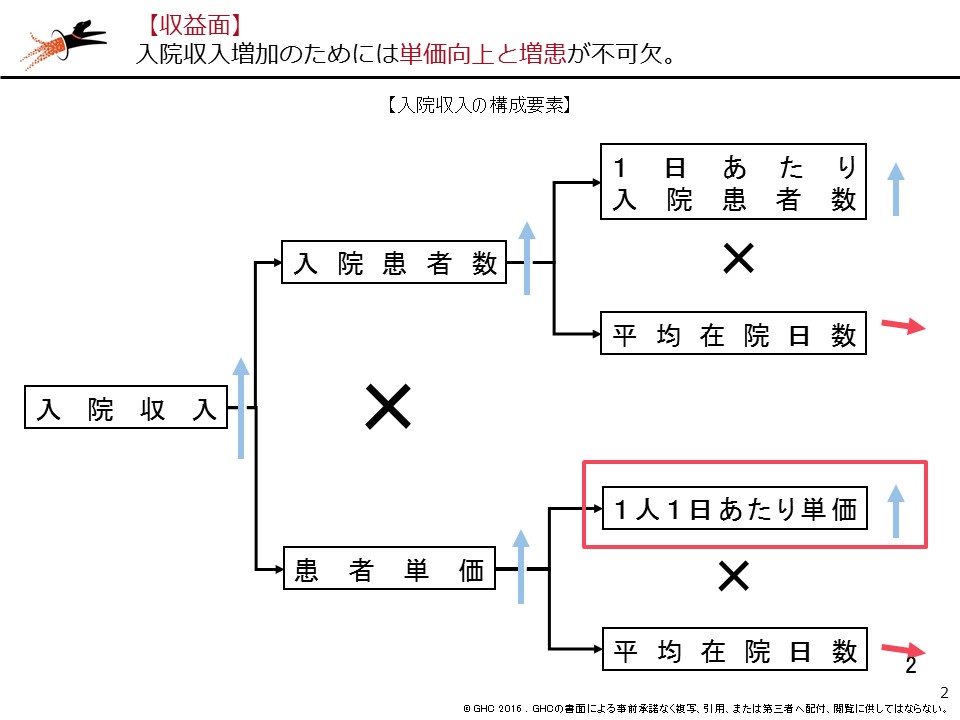
まず、以下の図表を確認していただきたい。当然のことながら、入院収入を上げるためには患者数を増やし、患者単価を上げる必要がある。特に、患者単価を決める重要な経営指標である「1日単価」は、KSF(Key Success Factor)の役割を担う。
現在、急性期病院として生き残っていくためには、「重症度・医療・看護必要度」の要件を満たしながら、さらなる高単価、高稼働の収益モデルを築いていくことが求められている。こうした中で、1日単価を高めるためには、「在院日数を短くする」「高い係数を取る」「加算をくまなく算定する」「高単価症例の紹介を増やす」―などさまざま対応が考えられるが、院内のリソースも限られている。できることなら、効率的に最適な1日単価を目指したいところだ。
最適な1日単価を求める上で最大のネックになるのは、各病院で疾患構成が異なる点だ。疾患ごとに最適な単価を求めてもいいが、できることなら一目で病院全体の最適単価が分かれば有益だ。そこで今回、以下の分析条件の下で、どんな疾患構成の病院であっても、自病院の最適な1日単価が分かるスライドの作成を目的に、各種分析を試みた。
グローバルヘルスコンサルティング・ジャパン保有のDPCデータ
■分析対象・条件
2015年2月~2016年1月退院症例
該当期間にデータのある808病院 5,139,056 症例を対象
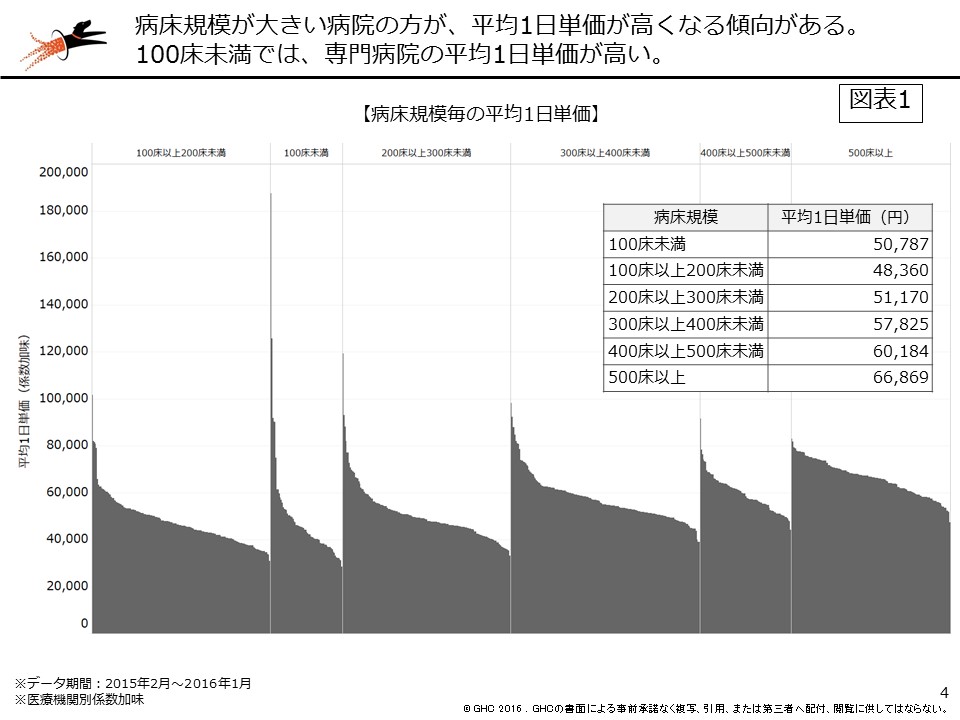
図表1は、病床規模別の1日単価を示している。平均1日単価は、病床規模が大きくなるほど高くなる傾向が確認されるが、病院によってバラツキが見られる。これは、ケースミックス、入院料、係数、在院日数の影響を受けていると考えられる。(病床規模別の上位50施設の状況は本稿の末尾に示す)
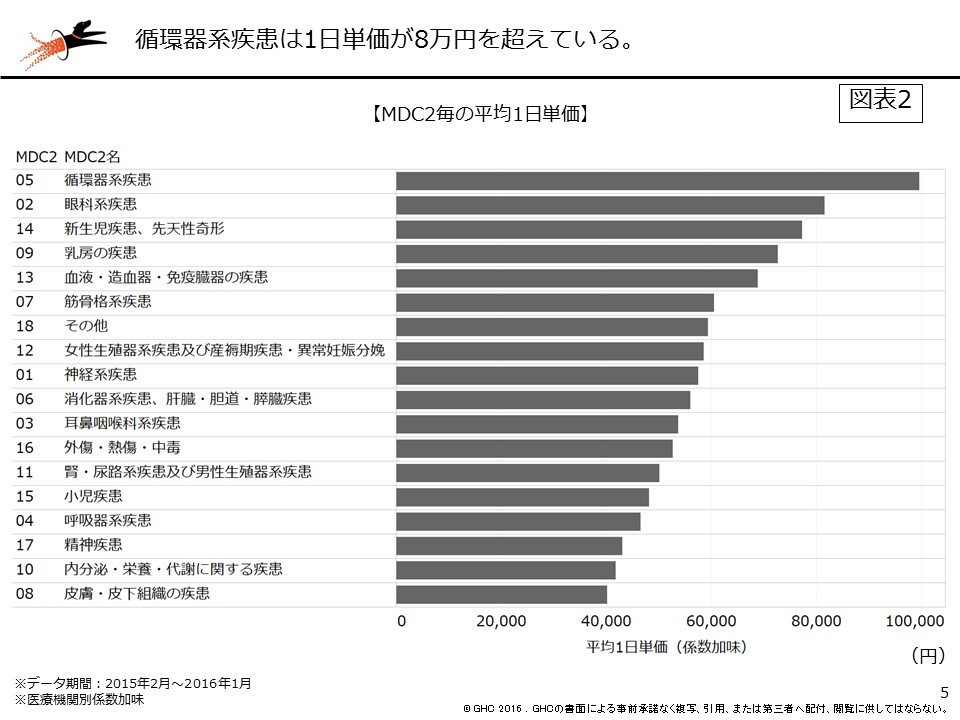
次に疾患構成での違いを見てみる。循環器系疾患、眼科系疾患、新生児疾患、先天性奇形の順で平均1日単価が高く、特に循環器系疾患においては8万円を超えている。心臓血管外科系の高額な手技料の手術や、在院日数が短く高回転な狭心症疾患などがあることから、循環器系疾患が強みの病院は病院全体の1日単価も高額になりやすい(図表2)。
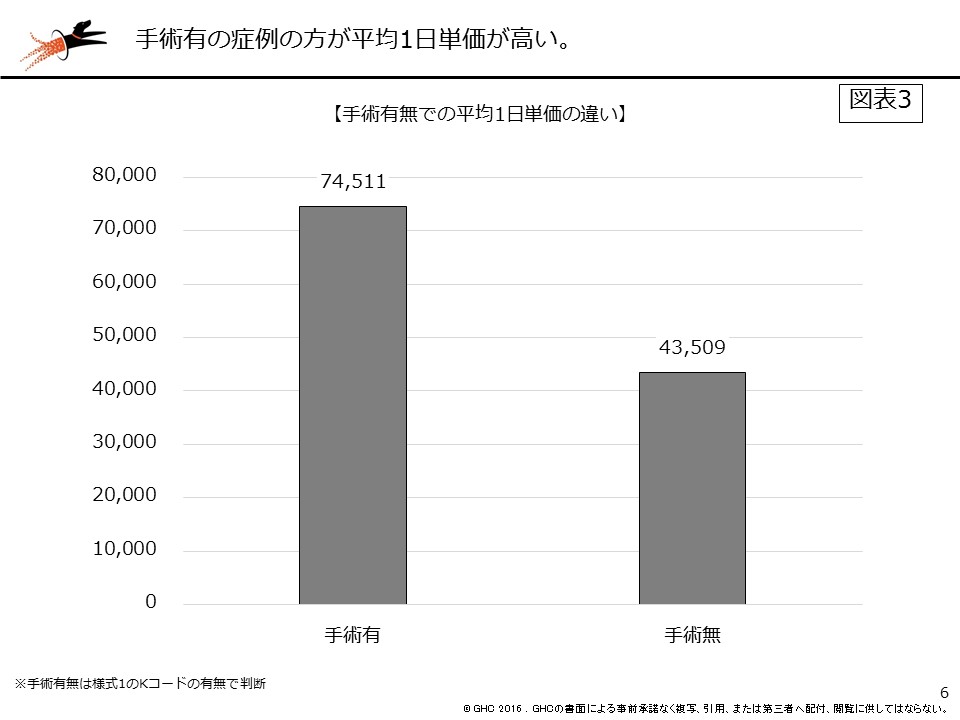
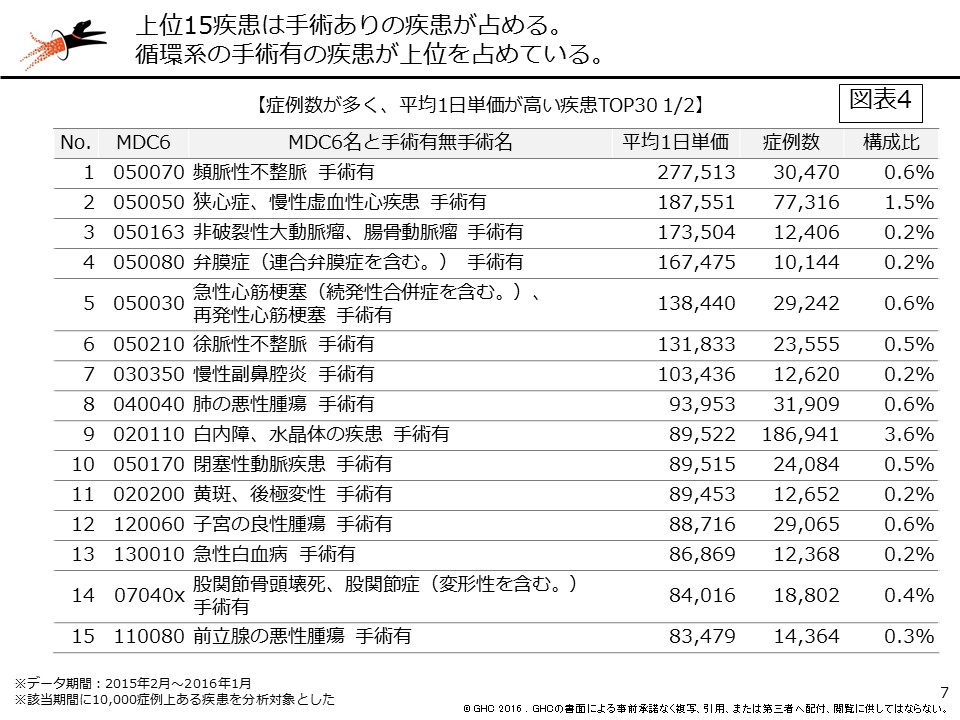
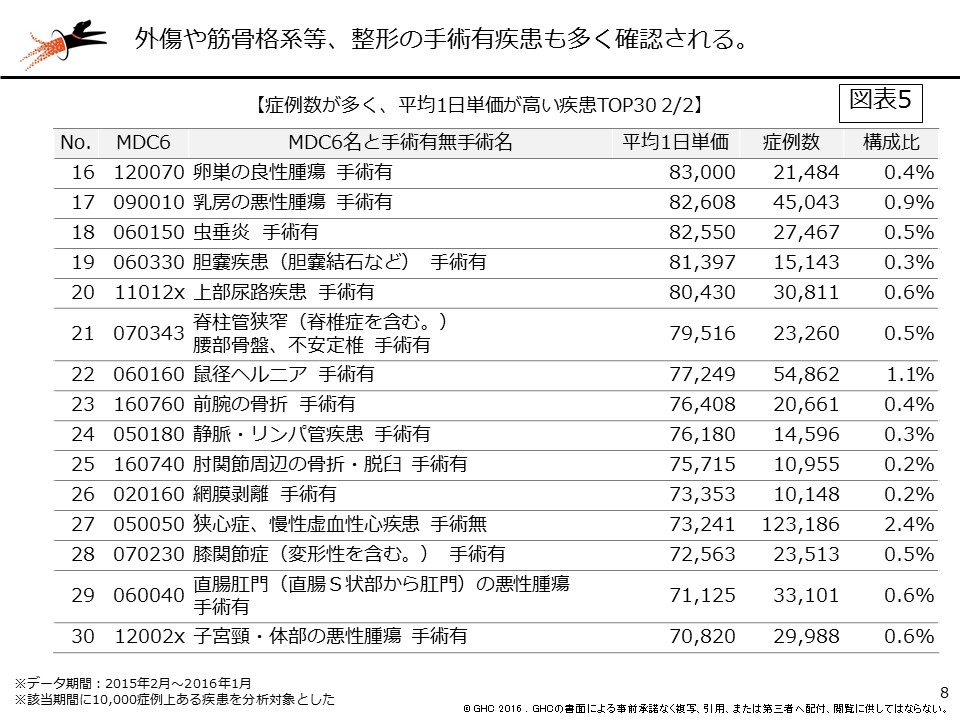
では、手術有無別ではどうだろうか。図表3は手術の有無、図表4ではMDC6に加えて、手術の有無で平均1日単価を比較した。上位は循環器系疾患の手術有のコードが占めている。他には眼科系疾患、耳鼻科疾患、女性疾患や乳房の疾患、肺の悪性腫瘍、消化器系疾患、筋骨格系な外傷など、さまざまな疾患が上位にきているが、いずれも手術有の疾患である。平均1日単価を高めるためには、手術症例の集患も重要となる(図表3、4、5)。
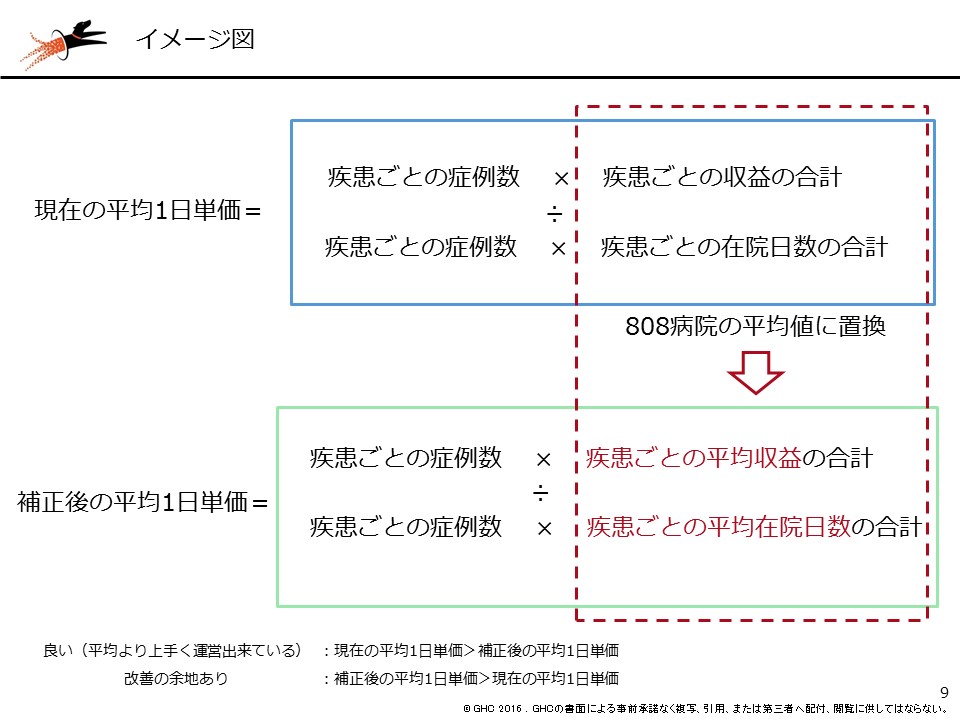
このように、さまざまな観点から他病院と1日単価比較を行うことが大切である。一方、疾患構成の違いを加味した上で、病院全体での最適単価を手軽に把握する需要もある。そのため、以下の分析手順で、疾患構成を加味して補正した1日平均単価を算出し、補正前の1日平均単価とを比較した。
補正後の1日平均単価(赤の点)の方が実績値である平均1日単価(グレー棒グラフ)より低ければ、同じ疾患構成の全国平均よりも高い単価を得ていることになる。
例:100床以下施設の2019病院:同じ疾患構成の全国平均よりも高い単価を得ている。
■疾患構成の違いを考慮した分析比較手順
(1)808病院5,139,056 症例を対象に、症例ごとの平均収益、平均在院日数を算出
(2)各病院の症例ごとの収益と在院日数を(1)で算出した症例ごとの「平均収益」と「平均在院日数」に置き換え、補正後の平均1日単価を算出
(3)補正前の平均1日単価と補正後の平均1日単価を比較
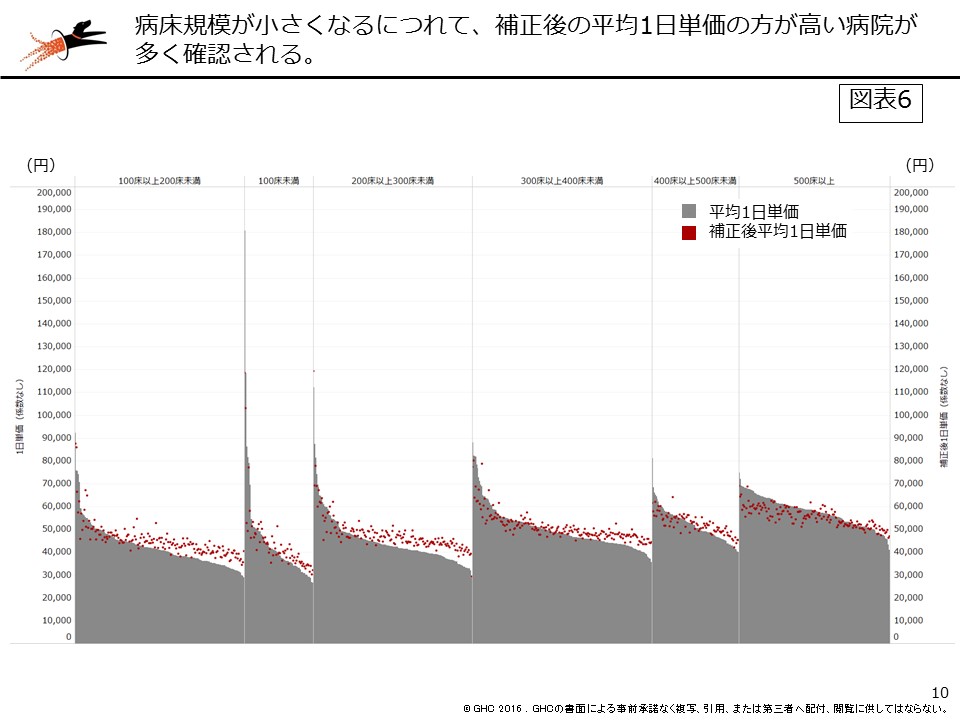
補正後の平均1日単価が補正前よりも高くなる病院では、▽在院日数が長い▽特定入院料算定症例が少ない▽加算の算定が少ない―などの課題が考えられる。現在、平均1日単価が高い病院であっても、補正後の平均1日単価の方が高くなる病院も多く確認される。この現象は、病床規模が小さな病院でより多く確認される(図表6※それぞれの病床規模の状況は本稿末尾に示す。スライドは病床規模ごとに複数枚あり、左右に移動させて全数を確認できる。)
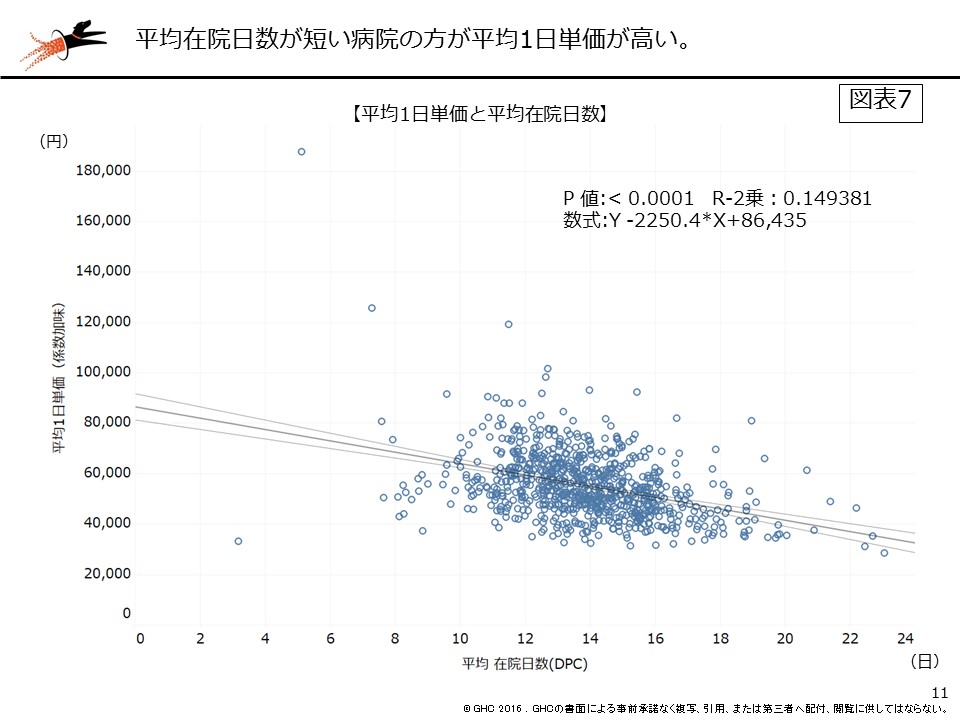
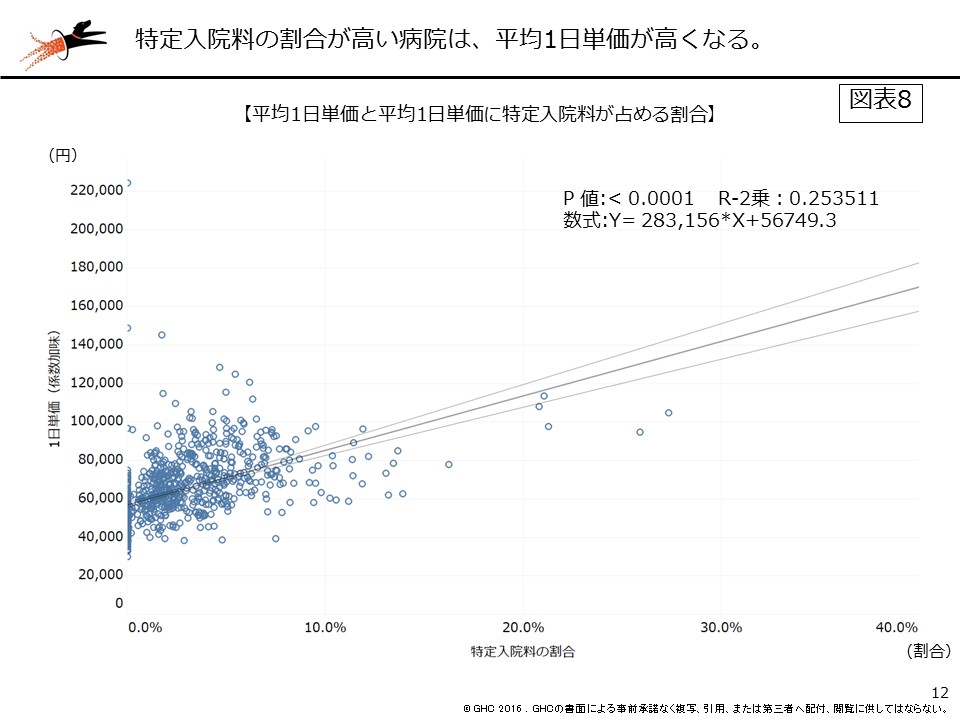
今回は「1日単価」というキーワードを軸に、単純な病院比較ではなく、疾患別全国平均で補正することで、あらゆる疾患構成の病院で目指すべき「至適単価」を算出した。貴院の状況はどうだっただろうか。1日単価に課題がある場合は、在院日数コントロールや特定入院料、加算の算定などが他病院と比較して不十分である可能性が高い(図表7、8)。至適単価を上回り、まずは1日単価に大きな課題が見られない病院であっても、引き続きさらなる高単価を目指すことは可能なので、本稿の上段で触れた手術症例の集患などに努めていただきたい。
※上記の図表に一部訂正がありましたので修正して再掲載いたしました。本文は訂正済みです。