診療報酬、介護報酬、障害福祉サービス等報酬の3つの報酬改定が行われる2018年度の「トリプル改定」。メディ・ウォッチ・ジャーナルではこれまで、診療報酬改定に向けた中央社会保険医療協議会の議論を振り返り、急性期病院なら絶対に押さえておきたい「急性期入院医療(7対1・10対1)の見直し」、「退院支援・在宅復帰の強化」、「地域包括ケア病棟の機能分化」「高度急性期ユニット」「回復期リハビリテーション」「介護医療院の創設」「在宅での見取りの強化」「訪問看護ステーションの機能強化」を見てきた。最終回の今回は、「要介護被保険者の維持期リハビリの在り方」、「レセプトデータなどの利活用推進」を確認する。
要介護被保険者への維持期リハ、2019年度から介護保険へ完全移行(要介護被保険者の維持期リハビリの在り方1)
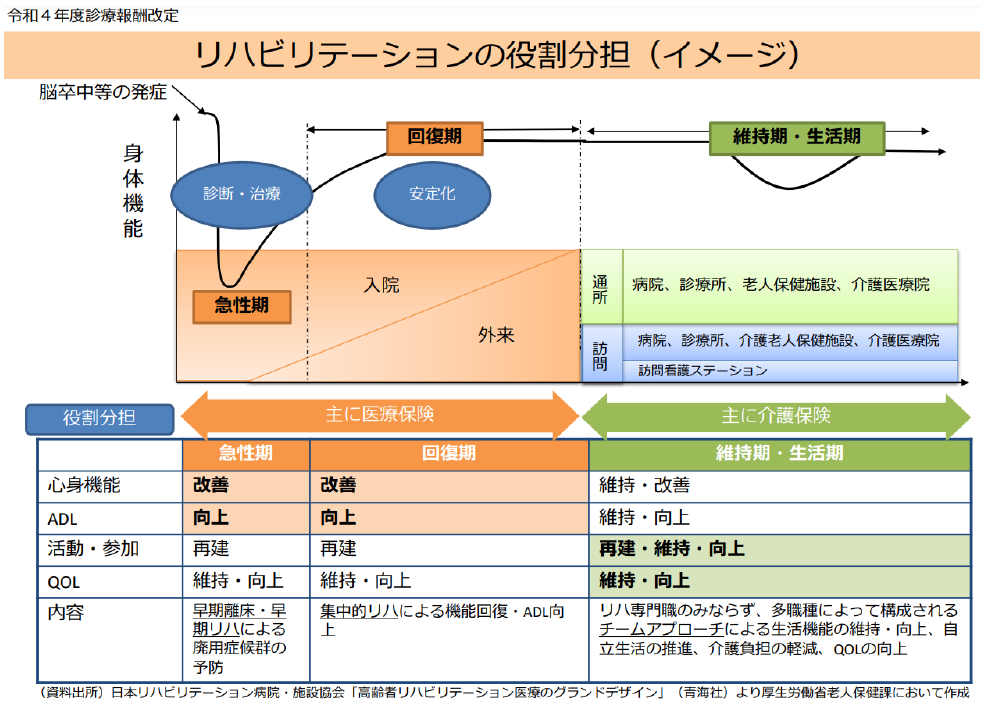
リハビリテーションを発症や手術などからの時間的経過で見ると、▼発症・手術直後から実施する急性期リハビリ▼機能回復・日常生活への復帰を目指す回復期リハビリ▼状態の低下を防止することを主な目標とする維持期リハビリ—に大別できる。
2006年度の前々回同時改定(診療報酬・介護報酬)において「要介護被保険者への維持期リハビリは介護保険へ移行する」方針が立てられた。医療保険リハビリの継続で状態の改善が見込めない要介護高齢者に対しては、介護保険からのリハビリ提供が適切、との考えに基づく方針である。
しかし、▼介護保険のリハビリ提供事業所や内容の整備が不十分▼移行に向けた利用者の意識醸成が不十分―などの理由から移行の延期が続き、2016年度の前回診療報酬改定でも、完全移行に向けた積極的な議論が行われたものの、環境整備が不十分として「完全移行は2017年度末に延期」されている。
この2016年度改定の結論を踏まえれば、「2018年度から、要介護被保険者の維持期リハビリ(運動器、脳血管疾患等、廃用症候群)は医療保険から給付されない」ことになりそうだが、厚労省は、医療保険リハビリが必要な患者にリハビリ提供ができるよう対応することなどを前提として「要介護被保険者の疾患別リハビリ料の算定に係る経過期間については、2018年度まで延長する」(1年間延長する)こととした。ただし、「1年間の延長」は「次期改定に持ち越さない」ことを意味し、厚労省の「移行完了」に向けた決意が伝わってくる。
医療保険リハと介護保険リハ、基準などの整合性を推進(要介護被保険者の維持期リハビリの在り方2)
また延長の背景としては、「患者の心理的抵抗」などのほか、次のような点も重視されている。
(1)医療機関が医療保険・介護保険の双方のリハビリを提供すれば、さらなる円滑な移行が期待できるが、双方の人員配置要件などを満たすことが難しく、介護保険リハビリを提供できない医療機関が一定程度ある(回復期リハビリ病棟を持つ医療機関では、約半数が介護保険の訪問・通所リハビリを未実施)
(2)疾患によっては、標準的算定日数を超えた医療保険のリハビリ提供が不可欠なものがある
前者の(1)は、「個別対応が求められる医療保険リハビリ」と「集団対応をとっている介護保険リハビリ」では目的が異なるため、機能訓練室の面積基準やリハ専門職の配置要件なども異なっている点に関するものだ。とくにリハ専門職人員については「両方の基準を満たすためには、相当のコスト(人件費増)が必要」なる点などが大きなハードルになっていると考えられるため、施設基準のうち、職員配置や設備を共用できるよう取扱いを見直すこととした。2018年度は診療報酬・介護報酬の同時改定となるため、両方向から同時にアプローチすることで、より実効性のある「運用改善」が可能となろう。
後者の(2)では、例えば「外傷性の肩関節腱板損傷」では、2割超の患者が150日を超えるリハビリが必要というデータ(日本臨床整形外科学会調べ)があり、運動器リハビリ料の標準的算定日数(150日)よりも長期間のリハビリが必要な患者が一定程度いることが分かる。また、末梢神経損傷患者では神経再生にどうしても時間が必要となるため、リハビリの効果を得るのに300日程度の長期間治療が必要と指摘される(同)。ここでも運動器リハビリ料の標準的算定日数よりも長期間のリハビリが必要な患者が多くなる。
医学的に標準的算定日数を超えるリハビリが必要な患者(高次脳機能障害や重度の頸髄損傷など)では、「算定上限」の対象から除外されるが、上記の疾患は「除外患者」に含まれていないため、除外対象に追加された。
医療現場の負担を考慮し、レセプト記載内容を簡素化・効率化(レセプトデータなどの利活用推進1)
今更述べるまでもないが、診療報酬点数は改定の度に複雑になっており、それに伴って請求事務も複雑化が進んでいる。
このため医療現場はもちろん、審査を行う審査支払機関や保険者からも「診療報酬の請求事務を簡素化してほしい」「レセプトの様式を見直すなどし、医療内容を分析しやすくすべきである」といった要望がある。
このため厚労省は「思い切った診療報酬に係る事務の効率化・合理化を進める」考えを提示。9月27日の中医協総会では、効率化・合理化・利活用推進に向けた次の3つの具体案が提示されている。
(1)施設基準の届け出項目や手続きなどのさらなる簡素化・合理化を進めるとともに、2018年度以降も届け出や諸報告などのオンライン化を進めていく
(2)届け出の様式などで記載を求める診療情報のうち、診療録などから得られるものは「簡略化可能」である旨を示すとともに、測定方式の簡略化を検討する
(3)レセプトの摘要欄の記載要領、添付書類について見直しを行う
このうち(3)の「レセプト摘要欄の記載要領」については、「自由記載」から「選択記載」へ見直される。例えば現在、C102【在宅自己腹膜灌流指導管理料】を1か月に2回以上算定する場合には「算定回数」「頻回に指導管理を行う必要があると認めた理由」を記述することになっている。現在、この理由は「文章」で記載しなければならないが、この負担を軽減するために、診療報酬点数表の解釈通知の中で「頻回に指導管理を行う必要がある場合」の例示である▼導入期▼糖尿病により血糖コントロールが困難▼腹膜炎の疑い—などについて、予めレセプト様式に記載するなどし、医療現場がここから「該当項目を選択して記載する」形にする、といったイメージだ。

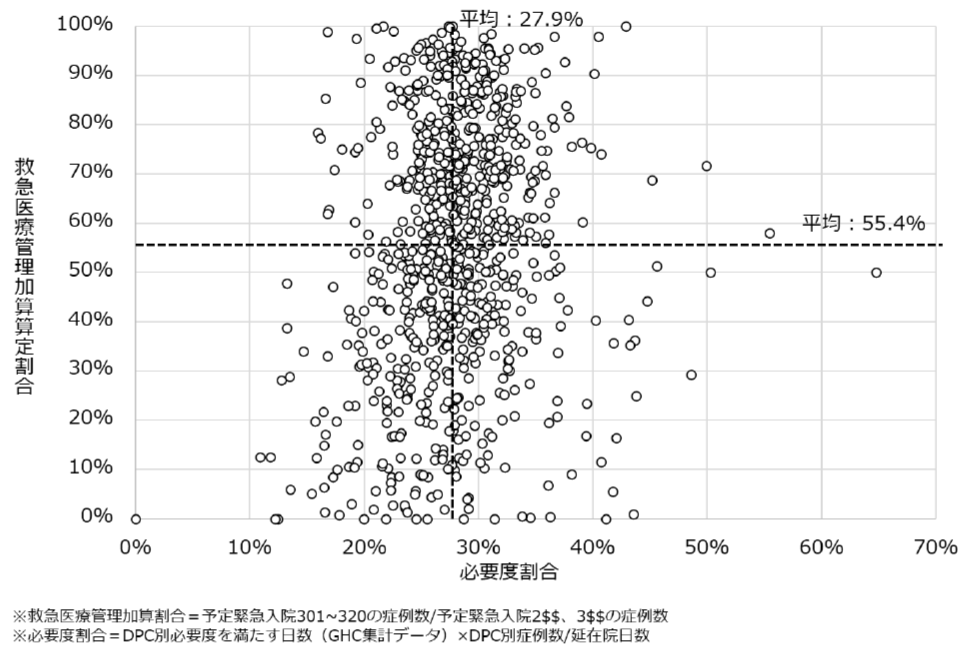
見直し対象の医科診療報酬項目は、▼A105【救急医療管理加算1】▼A308【回復期リハビリテーション病棟入院料】▼C101【在宅自己注射指導管理料】▼D009【腫瘍マーカー検査】▼D026【検体検査判断料】▼J038【人工腎臓】▼N006【病理診断料】―など128に及んだ。
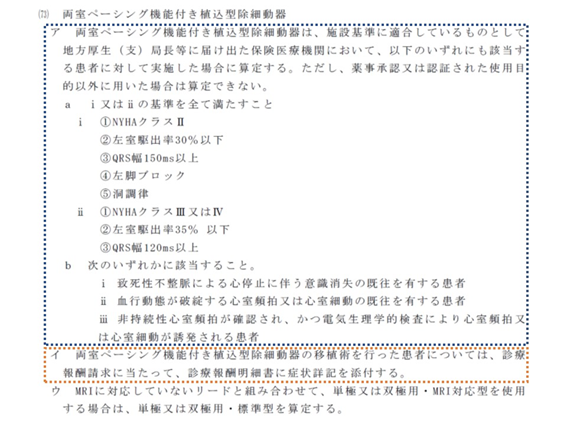
また「レセプトの添付書類」については、不必要な症状詳記の添付などを廃止し、レセプトへの記載などを求めることになる。例えば現在、【両室ペーシング機能付き植込型除細動器】を移植して、当該材料の費用を算定する場合には、レセプトに当該患者の症状詳記を添付しなければならない。しかし、特定保険医療材料算定に係る解釈通知の中で「対象患者」として▼「NYHAクラスII・左室駆出率30%以下など」あるいは「NYHAクラスIIIまたはIV・左室駆出率35%以下など」を満たす▼致死性不整脈による心停止に伴う意識消失の既往あり、血行動態が破綻する心室頻拍または心室細動の既往あり、など—のいずれをも満たすこととの基準が定められていることから、「▽NYHAクラス▽左室駆出率▽QRS幅—などの事項をレセプト摘要欄に記載することで足りる」こととする、といったイメージである。
医科では本項目を含めて11の診療報酬項目(H001-2【廃用症候群リハビリテーション料】、K282【水晶体再建術】など)が対象になった。
こうした対応案について中医協では、診療側委員からは「審査支払機関で、機械的に『選択項目に該当していないので査定する』と判断されては困る」との注文が付いたが、厚労省は「請求事務の負担軽減が目的である」点を強調し、診療側委員らの指摘する視点での見直しではない旨を説明している。
レセプト情報の更なる活用進め、医療の質向上を目指す(レセプトデータなどの利活用推進2)
一方、レセプトを初めとする診療報酬情報を利活用すれば、より医療の質向上につながると考えられる。第一歩として、医療機関間でのベンチマークを可能とし、標準化を進めることなどが考えられる。この利活用については、次のような対応をすることとなった。
(a)レセプトに「患者住所地の郵便番号」「氏名のカタカナ記載」を求める
(b)手術コード(Kコード)を、外保連手術試案の基幹コード(STEM7)に沿って再編する
(c)データ提出項目について、回復期・慢性期の入院患者に有用な項目の追加を検討するともに、既存の重複などを合理化する
このうち(a)の「住所地」情報は、DPCデータ様式1の中で既に記載が義務付けられているもので、「当該医療機関にはどのエリアから患者が受診しているのか」などの分析に役立つ。例えば「自院の○○診療科は近隣からの患者が多く『地域密着型』機能だが、●●診療科は県全域から患者を受け入れており『基幹型』機能を果たしていることが分かる。今後の医療提供体制の再編を控えて、どの診療科に力を入れていくべきか(機能分担をどう進めていくべきか)」といった検討につなげることができる。
また(b)は、現在の手術コード(Kコード)は、例えば、K529【食道悪性腫手術】は「頸部などの操作」「胸部などの操作」「腹部の操作」という具合に『部位で細分化』されているが、K657-2【腹腔鏡下胃全摘術】は「単純全摘」「悪性腫瘍手術」という具合に『術式で細分化』されており、体系的な整理がなされていない、という課題の解消を目指すものだ。厚労省は「現在のままでは医療技術の多様化・高度化に診療報酬が対応できなくなる恐れもある」とし、外保連手術試案の基幹コード(STEM7、部位・基本操作・アプローチ方法・アプローチ補助器械で体系化)に沿って再編することとした。