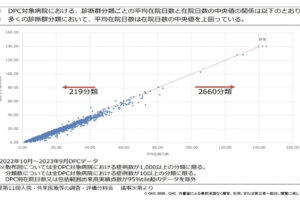
2016年度診療報酬改定から3か月が経過し、7対1入院基本料算定要件引き上げ、各種加算算定への対応が進んでいる。「今回の改定は何とか乗り切れそうだ」ではなく、これから1年半は医療だけでなく、介護連携にも向き合い、18年度改定を見据え、地域でどのような役割を果たしていくべきかを柔軟に考えるための準備期間である。
介護連携を進めなければ、患者が入院する前の連携である前方連携、退院時の連携である後方連携のそれぞれが機能せず、結果として患者が集まらず、長期入院患者を抱えてしまうことになりかねない。そのため介護連携が極めて重要になるのだ。今回の特集では、重症患者の集患と地域における自病院の役割を把握する上で重要な医療・介護連携について、「退院支援加算(退院調整加算)」と「介護支援連携指導料」の重大論点から考察する。
7対1削減、看護必要度で絞り込み
7対1算定病床の絞り込みが改定ごとに進んでいるが、14年度改定後は1.1万床しか減少していなかった。7対1入院基本料について、18年度改定がどの程度厳しいものになるかは、この2年間でどの程度7対1病床が減少するかにかかっている。
「経済財政運営と改革の基本方針2016」では、17年4月に予定されていた消費税率10%への引き上げが19年10月に2年半見送られることになった一方で、20年度の基礎的財政収支黒字化という財政健全化目標を堅持するとされている。そのため、歳出の最重要部門である社会保障について、より強い圧力が働くことが予測される。
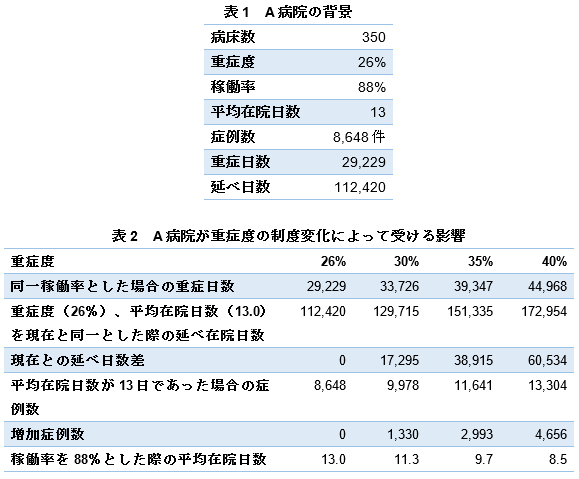
7対1算定病床の絞り込みにはいくつかポイントがあるが、その中でも「重症度、医療・看護必要度」が最も厳しくなる可能性が高いだろう。350床規模のA病院(図表1)では、18年度で予想される重症度変化でどのような影響を受けるだろうか。図表2で重症度基準の見直しでどのような行動変容が必要となするかをシミュレーションした。重症度基準が高まるほど、各種要件を満たすことが難しくなることが分かるだろう。病床稼働率を維持しなければ総収入を維持できず、7対1病床を維持しなければ現在保有している看護師数を維持することはできない。
前方連携と後方連携は常に一体
こうした重症度基準の締め付けが厳しくなることが想定されるからこそ、7対1を維持するのであれば、しっかりと医療・介護連携を行い、急性期患者の密度を高めて、重症度の底上げをすることが必要だ。
連携でまず頭に入れておくべきは、前方連携と後方連携は常に一体のものであるということだ。前方連携では地域の他医療機関、介護保険施設とつながりを持っていなければスムーズな入院受け入れを行うことができない。介護支援連携指導料(図表3)は入院中の患者に対し、介護支援専門員との連携を評価する加算であるが、実際には入院前から連携をもっており、入院時に連絡が入る仕組みがなければ算定率の向上にはつながらない。つまり、前方連携および入院時のスムーズな連携を評価しているものと言えよう。

図表3 介護支援連携指導料算定要件
今回新設された退院支援加算(図表4)でも介護支援連携指導料の算定回数が施設基準に規定されているほかにも、転院または退院体制等についてあらかじめ20施設以上と年3回以上の頻度で面会し、協議を行っておくことが規定されており、後方連携のためには前方連携を含めた常時連携が重要であることが分かる。

図表4 退院支援加算算定要件
現在、介護支援連携指導料及び退院調整加算への取り組みについて、疾患を限定して比較してみる。
804病院 101,550症例
対象疾患 MDC6 040080 肺炎、急性気管支炎、急性細気管支炎
年齢 65歳以上
DPCコード及び入院期間は2014年制度
まず入院期間を見ると、期間II超率が20%を下回る施設がある一方で、60%を上回る施設がある。肺炎は一般的にA項目が呼吸ケア(酸素投与、体位ドレナージなど)しか付くことがないため、心電図モニターを意図的に付けない限りはほぼ重症基準を満たすことがない。そのため、在院日数を短くコントロールし、後方連携病院へのスムーズな受け渡しが必要となる。認知症高齢者の日常生活自立度判定基準(図表7)で在院日数を分析すると、認知症が重度であるほど期間III、期間III超が長くなっている。認知症を持った患者が今後さらに多くなると予想される一方で、現時点では認知症という理由だけで入院期間を伸ばすことができず、入院してからの対応ではなく入院前からの退院先確保が重要となる。
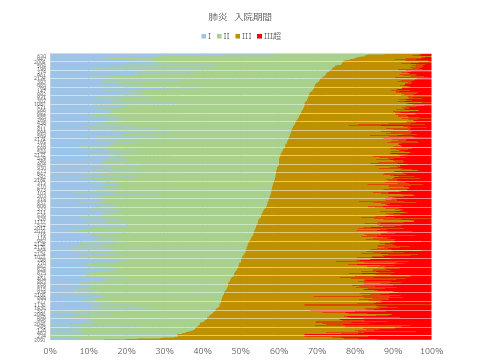
図表5 肺炎入院期間分析
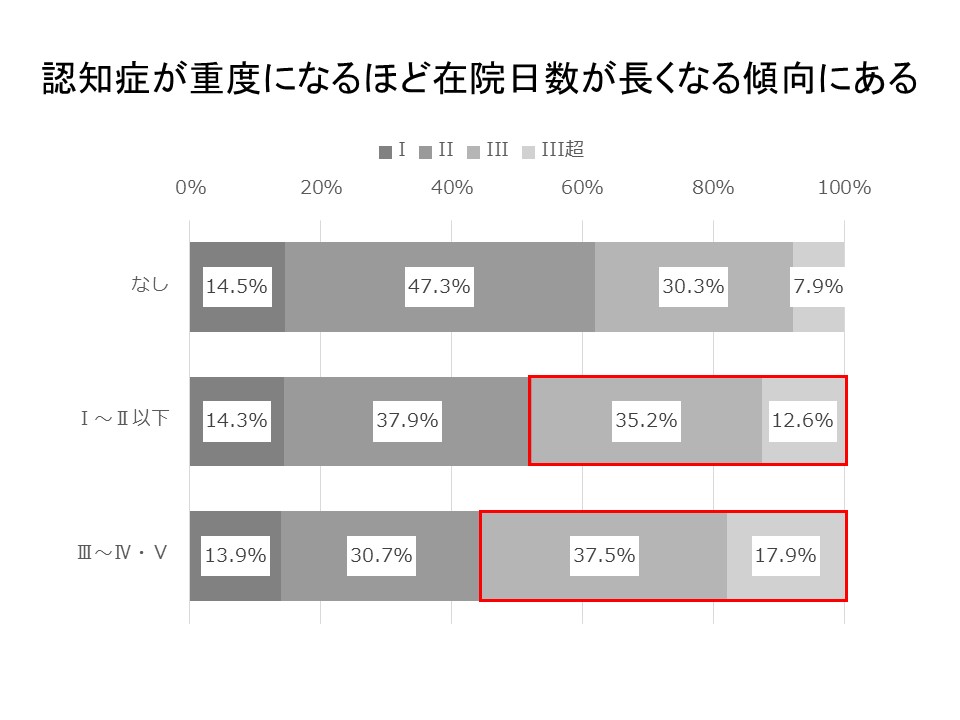
図表6 認知症高齢者の日常生活自立度別在院日数
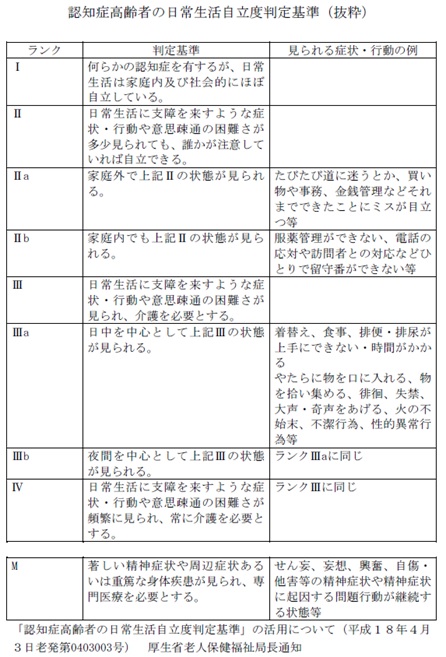
図表7 認知症高齢者の日常生活自立度判定基準
医療から介護への移行6つの流れ
現時点で認知症患者に対して、適切な退院調整ができているだろうか。認知症ありで退院調整加算を算定している症例では退院調整加算算定症例より在院日数が長い(図表8)。認知症以外の退院困難事例があるためと推測されるが、現時点では旧退院調整加算を算定する体制だけでは、退院困難事由を解消できるほどの結果に結び付いていないことが分かる。退院困難事由を有するということは、自宅に退院できないことを意味しているが、自宅の受け入れ調整および元々入所していた介護保険施設の受け入れ調整ができるまで待つという余裕が急性期病院にはなくなってきている。
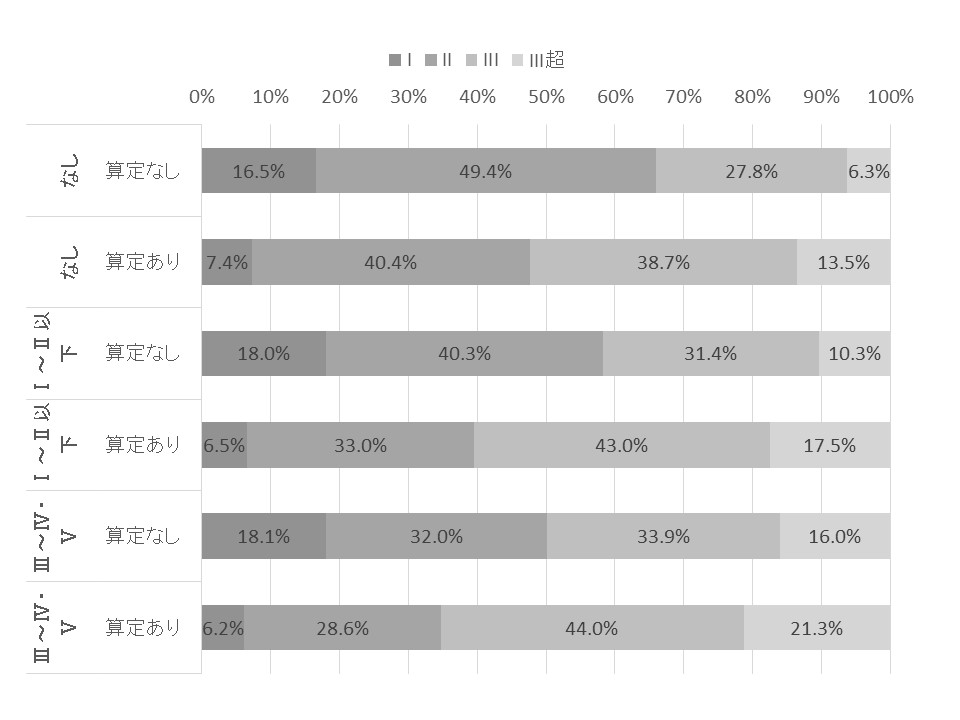
図表8 認知症有無・退院調整加算算定有無別入院期間
下記は地域事情にもよるが、患者が医療から介護へ移行していく流れの例である。いずれにしても地域の介護保険事業者とのタイムリーな情報交換、入院時に即座に連携できる体制の構築、退院後の情報交換が欠かせない。
◆入院前に介護サービス利用あり
(1)施設サービス利用者の場合
入院前に入居系の介護保険サービスを活用していた患者であれば、入院中に要介護度が大きく変化しない限りは元々入居していた老健(介護老人保健施設)、グループホーム、特養(介護老人福祉施設)へ
(2)訪問・通いサービス利用者の場合
入院前に訪問・通い系の介護保険サービスを活用していた患者であれば、訪問看護ステーション、ヘルパーステーションとの日程調整を行った上で自宅もしくはサ高住などへ
◆入院前に介護サービス利用なし
(3)医療的処置が必要な場合
入院前に介護保険サービスを活用していなかった患者で、特別な医療処置が必要ならば、地域包括ケア病棟か療養病棟を持つ病院へ
(4)医療的処置は不要の場合
入院前に介護保険サービスを活用していなかった患者で、特別な医療処置が必要ないが訪問系サービスをすぐに利用することが難しいのであれば老健か、地域包括ケア病棟を持つ病院へ
(5)高密度なリハビリが必要な場合
入院前に介護保険サービスを活用していなかった患者で、対象疾患があり集中的なリハビリが必要であれば回復期リハビリテーション病院へ
(6)その他の早期在宅復帰が難しい場合
入院前に介護保険サービスを活用していなかった患者で、どの介護保険サービスを活用してよいか分からない場合には、患者住所地の地域包括支援センターへ
地域全体での連携が必要
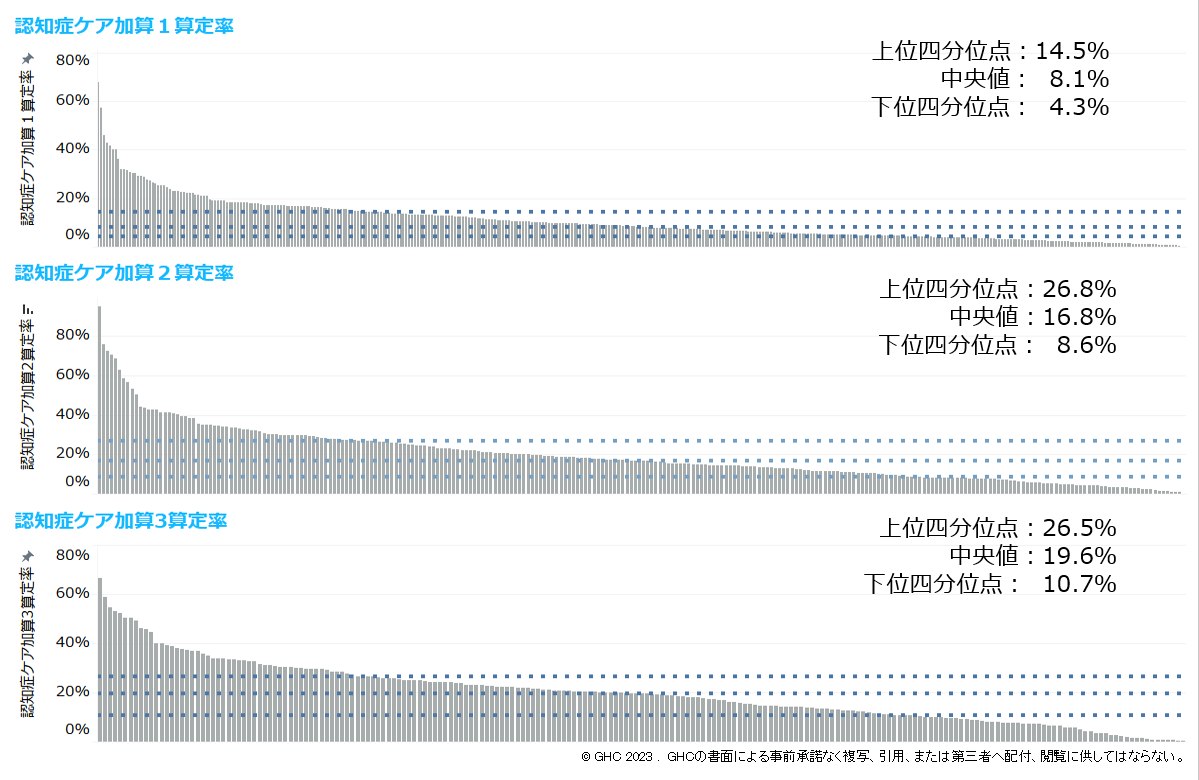
現時点で貴院がどれだけ地域の介護支援専門員(ケアマネージャー、以下ケアマネ)および後方連携施設と連携ができているかを加算算定率で確認していただきたい(図表9)。
ケアマネのみとの連携に留まらず、地域の介護保険施設全体との連携をしていかなければ、どこで受け入れが可能なのかがわからない。介護支援連携指導料は医療機関で算定できる加算だが、居宅介護支援サービスを行っている介護保険事業所であれば入院時情報提供加算が介護報酬で定められており、遠慮なくケアマネに連絡すべきである。
また、退院調整の際に老健に連絡して空床がないためにあきらめた経験もあるのではないだろうか。しかし、そもそも老健は常に稼働率を90%以上にしていなければ経営が成り立たない介護報酬体系となっており、初回の老健打診時に空いていない為に受け入れることができない理由だけで毎回転棟先を検討していては、いつまでも患者にとって望ましい転院先を見つけることができない。老健には3か月間算定できる「短期集中リハビリテーション加算」があり、入所から3か月以内の利用者の1日単価が高くなることから、病院から患者の受け入れ打診があった際には入所が3か月を超えて次のサービスに移行できる利用者が存在することもある。地域の介護事業者とスムーズに連携できる仕組み、空き状況のタイムリーな把握と交渉ができる仕組みを構築していく必要がある。
介護報酬も医療との連携を評価し、さらに介護保険施設も利用者の状況に応じて次のサービスへの移行を進める仕組みができつつある。受け入れ先の状況及び介護報酬を理解したうえで最適な協力関係を築くことができるよう介護支援連携指導料、退院支援加算算定を超えた地域全体での連携が必要である。
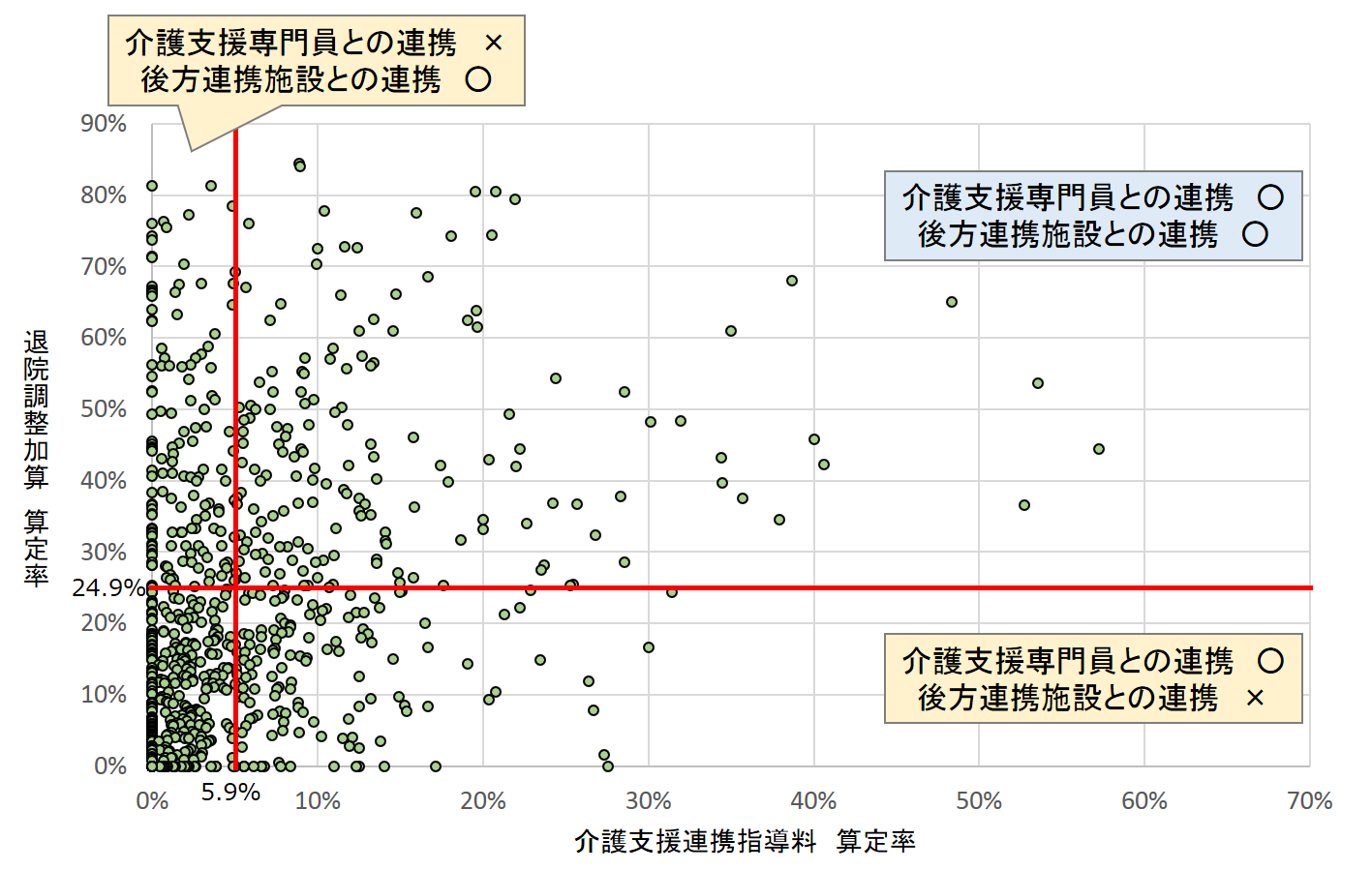
図表9 介護支援連携指導料、退院調整加算算定率
医療・介護、互いに歩み寄りを
医療と介護の連携は、病院側の事情だけではなかなか前に進まない。退院患者の受け入れ先の事情を理解した上で、連携を進める必要がある。そのためには、地域全体での情報連携、「顔の見えるネットワーク」の形成が欠かせない。「理想的なシステムが整わないからできない」ということではなく、すでに始まっている「地域ケア会議」、地域密着型介護保険サービスでの「地域連携会議」など、活用できる機会はある。
まだ介護側もどのように医療と連携してよいか分からず、お見合い状態が続いているため、お互いが歩み寄る必要がある。病院は介護支援連携指導料、退院支援加算の算定率向上だけではなく、診療報酬はもちろん、介護報酬の方向性もしっかりと見据えるべきだ。病院と介護施設それぞれの強みを最大化するためには、どのような課題があり、どう対策を講じていけばいいのか――。病院が生き残るためにも、医療・介護が一体となってどのような仕組みづくりをしていけばいいのか、次回改定までに模索していただきたい。