2018年度の次期診療報酬改定に向けた議論が進んでいます。今回のメディ・ウォッチ・ジャーナルでは、急性期病院(とくに7対1と10対1)とDPCに絞って、主な議論の経過を見てみます。
●急性期(7対1および10対1)
「重症度、医療・看護必要度」(以下、看護必要度)に関する議論が行われています。
7対1病院では看護必要度に基づく重症患者割合「25%以上」などの施設基準が定められています。一方、10対1では同じく重症患者割合に基づいて「24%以上」「18%以上」「12%以上」の病棟に対する加算が設けられています(看護必要度加算)。
実際の病院における重症患者割合を見ると、10対1病棟では広い分布が見られるのに対し、7対1病棟では「25%以上30%未満」が飛び抜けて多いというやや「いびつ」な分布になっています。これは上記の「評価手法の違い」に基づくものと言え、入院分科会では「指標自体の妥当性や合理性を十分に検証する必要がある」との見解を固めています。
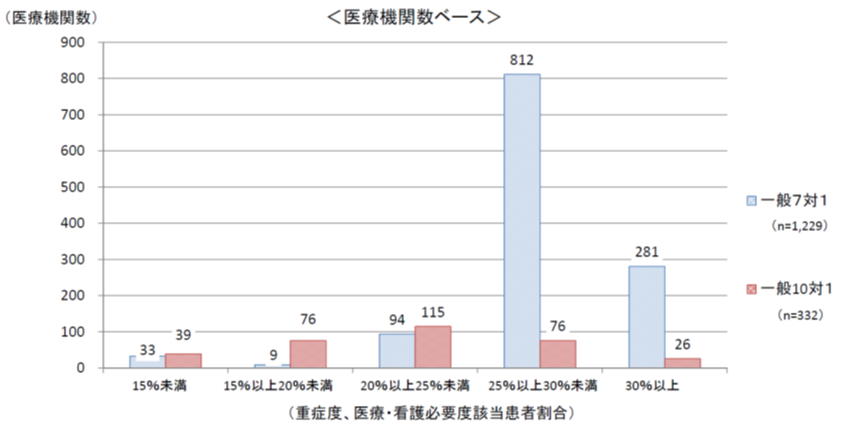
この点について、メディ・ウォッチ編集部では「7対1・10対1のいずれでも最低ラインの施設基準として用いるとともに、加算できめ細かく評価する」ことが検討されるのではないかと予測しています。厚労省は2006年に7対1病棟を創設した折には「2-3万床程度」と予測しており、7対1が過剰に整備されている状況に頭を悩ませています。ここでベースとなる入院基本料と加算の点数を調整することで「なだらかな点数の階段」を設定できれば、7対1から10対1への移行による急激な収入減を避けることができ、「7対1から10対1への移行」が円滑に進むのではないかと考えられます。さらに、その先には、諸外国のような「看護配置でなく、入院患者の状態や提供した医療内容に応じた診療報酬体系の構築」も見えてきます。
また「重症患者割合」を計算するために、現在は看護必要度が用いられています。この点、医療現場からは「看護必要度のチェックが大きな負担となっている」という指摘があり、厚労省は「看護必要度のA・C項目の中には、診療報酬の請求区分と一定程度の重なりがある」ことから、重症患者割合について、「看護必要度での測定結果」と「診療報酬請求区分での測定結果」とを比較し、両者の分布状況や相関などを検証することを提案し、了承されています。ここから「看護必要度データの精度向上」がさらに重要であることが分かります。
●DPC
DPC制度については、「原点回帰」とも言える、図のような大きな見直しが行われる見込みです。なお、I群・II群で「機能評価係数IIの重み付けを変えてはどうか」との検討が行われましたが、「時期尚早」という結論となりました。


保険診療係数に関しては、次の3つの見直し方針が固まりつつあります。
◆適切なデータ作成を進めるため、▼部位不明・詳細不明コード使用に係る減算規定について、使用割合の基準値を現在の【20%以上】から【10%以上】に厳格化する▼未コード化傷病名使用に係る減算規定にて、使用割合の基準値を現在の【20%以上】から【2%以上】に厳格化する—との見直しを行う
◆病院情報の公表について、抗菌剤の使用状況の差が把握できるような項目を加味できないかさらに検討する
◆I群のみに設定されている「指導医療官の派遣による加算」、I・II群のみに設定されている「精神科未設置による減算」は廃止する(前述した地域医療係数の中で、ポイント制の在り方も含めて検討)。
カバー率指数については、III群において「下限を全体の30パーセンタイル値」とするとの規定があります。専門病院などに配慮した規定ですが、重症患者を多く受け入れることが期待される特定機能病院などで、「在院日数短縮に困難が伴うので、効率性指数に特別の配慮を行う」といった仕組みは設けられていません。このため、厚労省は「カバー率の配慮を廃止し、下限値・最小値も、他と同様の対応(下限値はゼロとする)とする」方針を明確にしています。
地域医療係数については、「2018年度からの新たな医療計画(第7次医療計画)の方向性に沿って、地域における医療確保の取り組み状況が反映されるよう項目の再整理を行う」方向が了承されています。下図のような見直しを行い、さらに具体的な詰めを今後行っていきます。



なお、具体的な評価軸は今後の議論を待つ必要がありますが、例えば、がん医療では「体制」と「診療実績」との両側面を勘案したものとなるでしょう。見直し方向に対し異論は出ていませんが、「『実績』を十分に評価してほしい」といった注文が出ています。一部委員からは「実数だけの評価には危険も伴う」といった指摘も出ていますが、グローバルヘルスコンサルティング・ジャパンと米国メイヨ―クリニックとの共同研究では、「症例数と医療の質には一定の相関がある」(つまり症例数の多い医療機関ほど医療の質が高い)ことが分かっており、「実数による評価」にも相当の合理性があると考えられるでしょう。
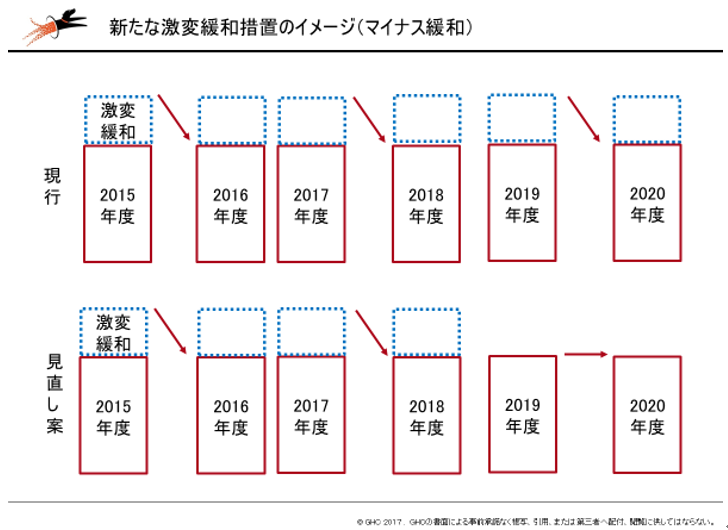
また激変緩和措置については、激変緩和の「循環」を生まないような見直しが行われます。
DPCの(暫定)調整係数を基礎係数・機能評価係数IIへ置き換えるに当たり、あまりに大きな収入変動が生じないように設けられているのが激変緩和措置です(改定の前後で診療報酬収入がプラスマイナス2%を超えて変動しないように医療機関別係数を調整する)。
2018年度改定で置き換えが完了するため、現行の激変緩和措置は廃止されますが、その後も診療報酬改定(とくにDPC改革)の影響で報酬が大きく変動してしまうDPC病院もあると考えられるため、「一定の緩和措置」が設けられます。
しかし、現在の激変緩和措置は「循環」を生んでいるとの批判があります。これは「改定前年度の診療報酬収入」と「改定年度の診療報酬収入」とを比較している点にあることが原因で、新たな緩和措置では、「緩和措置の対象期間は1年間」に限定されます。